백신에 관한 자세한 내용은 소아과 전문의와 상의하십시오.

-
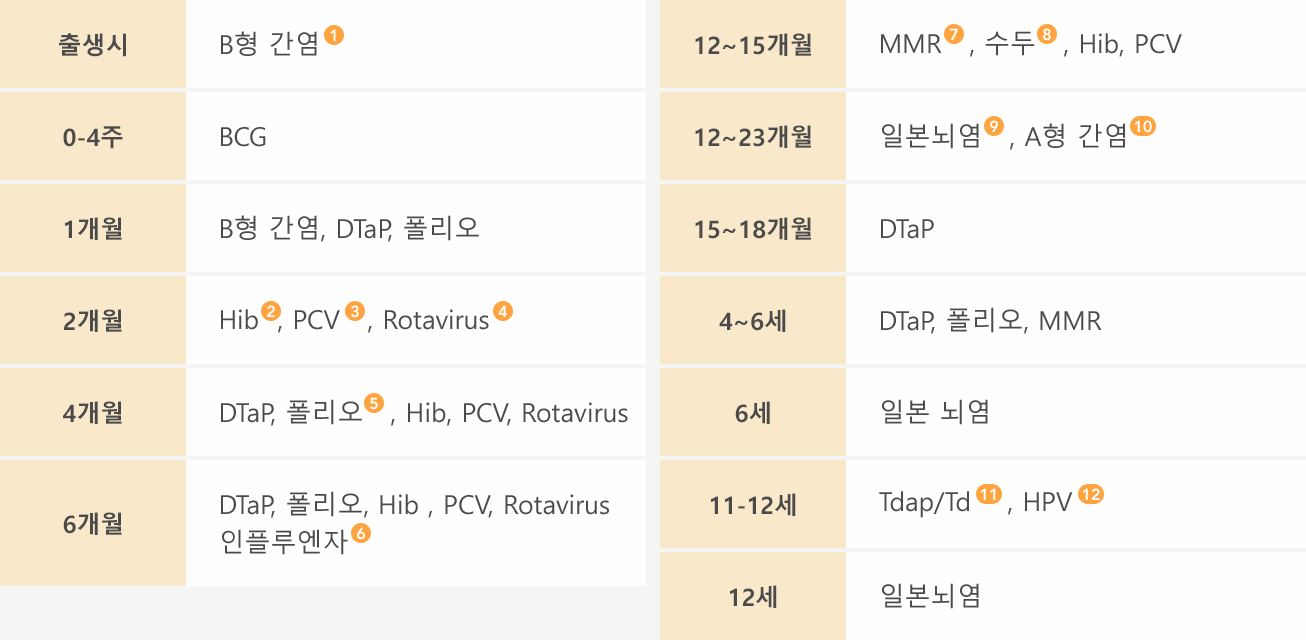
1
B형 간염 백신 : 0,1,6개월 방법으로 접종하며, 모체의 HBsAg상태에 따라 다음과 같이 접종한다.
a.모체가 HBsAg양성인 경우 : B형 간염 백신을 가능한 한 출생 직후(12시간 이내)에 HBIG(0.5mL)와 함께 부위를 달리하여 접종한다.
b.모체가 HBsAg상태를 모를 때 : 가능한 한 출생 직후(12시간 이내)에 백신을 접종하고, 어머니의 HBsAg양성여부를 검사하여 결과가 양성이면 HBIG를 가능한 한 빨리(늦어도 7일 이내)근육 주사한다.
c.모체가 HBsAg음성 : 가능한 한 신생아실에서 퇴원 전에 백신 접종을 시작하되 초회 접종을 2개월 이내에 접종하면 된다. - 2 Hib 백신 : 제품에 따라 2~3회의 기초접종과 1회의 추가 접종이 필요하다.
-
3
폐구균 단백결합 백신 : 2,4,6 개월에 3회의 기초접종과 12~15개월에 추가 접종한다.
7개월 이후에 접종을 시작하는 경우에는 접종 시작 연령에 따라 1~3회 접종한다. -
4
로타바이러스 백신 : 6주 0일부터 접종할 수 있으며 제품에 따라 2회(로타릭스)또는 3회(로타텍) 접종한다.
최소 접종간격은 4주이며, 15주 0일부터는 접종을 시작하지 않으며,마지막 접종은 8개월 0일까지 완료한다. - 5 폴리오백신 : 세번째 접종은 6~18개월에 시행할 수 있다.
-
6
인플루엔자 백신 : 매년 접종하며,인플루엔자가 유행하기 전에 접종하는 것이 이상적이며 유행기간 내내 접종한다.
6~59개월의 소아와, 0~59개월의 소아를 돌보는(동거중인 사람포함) 모든 사람에게 접종한다.
또한 인플루엔자 감염 위험요인을 가진 5세 이상의 소아와, 고위험군과 가까이 접촉하는 사람, 접종을 원하는 모든 사람에게 접종한다. 처음 접종하거나 또는 첫 해에 한번만 접종하고 다음 해에 다시 온9세 미만의 소아는 4주 이상의 간격으로 두 번 접종한다. 불활성화 백신은 연령이 6~35개월이면 0.25mL, 3세 이상이면 0.5mL를 근육 주사한다. 상백신은 24개월 이상부터 접종할 수 있으며 0.2mL를 비강 내로 분무한다. - 7 MMR(홍역.볼거리.풍진 혼합백신) : 4~6세에 2차 접종한다. MMR은 4~6세 이전이라도 1차 접종 후 4주 이상이 경과하면 접종할 수 있다. 홍역의 유행이 있는 경우에는 6개월부터 홍역 단독백신(홍역 단독 백신이 없는 경우에는 MMR)을 접종한다.
- 8 수두 백신 : 수두가 유행하는 기관에 다니는 12개월~12세 소아에게는 첫 접종과 3 개월 이상의 간격으로 두 번째 접종을 할 수 있다.
-
9
일본뇌염 백신 : 불활성화 백신과 상백신 중 한 가지를 선택하여 12~23개월에 접종한다.
불활성화 백신의 경우 기초접종은 7~30일 간격으로 2회 접종하고,12개월 후 1회 접종 하며 추가접종은 6세, 12세에 한다. 3세 미만은 0.5mL,3세 이상은 1.0mL를 접종한다. 상백신의 경우 기초접종은 처음 방문하여 1회 접종하고,1차 접종 12개월 후 1회 접종 한다. - 10 A형 간염백신 : 12개월 이상부터 제품에 따라 6-18개월의 간격을 두고 2회 접종한다.
- 11 Tdap/Td 백신 : 7세 미만에 DTap 백신 접종을 완료한 후, 11~12 세에 Tdap 을 접종하고 그 후 10년마다 Td를 접종한다. 11~18세에 Td만 접종한 경우는 Tdap 을 1회 접종하고 그 후 10년마다 Td를 접종한다.
- 12 인유두종바이러스 백신 : 11~12tpdml 여성을 대상으로 1차 접종하고, 1차 접종 후 1개월(서바릭스) 또는 2개월(가다실)에 2차 접종, 1차 후 6 개월에 3차 접종한다.
-
예방접종은 어떻게 시작되었나요?
전염병으로부터 수많은 생명을 구할 수 있었던 백신의 발명은 인류가 이룩한 20세기의 위대한 업적중에 하나라 할 수 있습니다. 백신의 효과는 과거 인류에게 무서운 전염병이었던 천연두가 오늘날 지구상에서 사라진 예에서 찾아볼 수 있습니다. 18세기 유럽에서 시작된 인두접종 (variolat ion)방법은 그 이전에 이미 중국과 인도에서 천연두 환자의 고름 딱지를 말려 분말로 만들어 병에 걸리지 않은 건강한 사람의 코 속에 넣는다든가 피부에 상처를 낸 후 바르는 방법 등을 사용하고 있었습니다. 이러한 방법이 점차 유럽쪽으로 퍼져나가 현대적인 개념의 의학으로 발전하여 약 200년 후 지구상에서 천연두라는 병을 사라지게 할 수 있었던 것입니다. 그리고 이것이 가능할 수 있었던 원인은 바로 인간이 만들어낸 우두접종 (백신)때문이었습니다. 지난 2세기 동안 우두접종에 의하여 구할 수 있었던 인류의 수명 연장 효과는 정확한 통계를 어림잡을 수는 없습니다. 그러나 한 예로 17, 18세기 무렵 영국 런던의 경우 전체 사망자의 10% 이상이 천연두 때문에 죽은 것으로 기록된 것을 참고로 한다면, 대략적인 천연두 백신이 인류의 생명을 연장시키는데 어떠한 영향을 미쳤는지 짐작 할 수 있을 것입니다. -
천연두 예방접종의 시작
18세기 무렵 이미 많은 유럽국가에서는 우유를 짜는 하녀들에게는 천연두 자국(곰보)이 유난히 적은 것을 알고 있었으며 원인은 모르지만 아마도 소로부터 어떠한 기운이 젖짜는 하녀들을 천연두로부터 보호하는 것으로 믿고 있었습니다. 1774년 영국의 농부 Benjamin Betsy는 같은 이유로 자신도 천연두로부터 보호받고 있다고 믿고 그의 아들과 부인에게 소의 두창 자국 딱지를 갈아 접종하였는데 이것이 최초의 우두접종 이었으며, 이들은 그후 15년간 천연두에 걸리지 않았습니다. 그러나 실제 현대적 의미의 백신의 질병 방어 효과를 증명한 것은 Edward Jenner였습니다. 그 역시 소의 두창 자국 분말을 그의 아들 James Phipps에게 접종한 후 고의로 천연두 환자의 고름을 접종 하여 그의 아들이 천연두에 걸리지 않음을 확인하였습니다. -
백신을 접종하면 왜 병에 걸리지 않나요?
우리 몸은 병원체(세균, 바이러스 등)에 감염되면 이를 제거하기 위한 인체 내에 방위 수단을 갖추게 되는데 이를 면역반응이라고 부르며 면역반응을 관장하는 시스템을 면역체계라고 합니다. 우리 몸의 면역체계는 매우 정교하고 복잡하여 일단 세균이나 바이러스에 감염되면 그 즉시 여러 형태의 면역반응을 일으켜 균과 싸우게 됩니다. 이때 여러가지 신체 증상이 나타나고 병을 앓게 되는 과정을 겪게 됩니다. 그러나 일단 병에서 회복되면 우리 몸은 균과 싸웠던 면역반응을 기억하게 되고 나중에 동일한 균이나 바이러스에 다시 감염될 때, 이를 효율적으로 제거함으로써 한번 걸렸던 병에는 다시 걸리지 않게 되는 것입니다.
예방접종은 아직 병에 걸린 적이 없는 건강한 사람에게 병의 원인 균이나 바이러스를 이용하여 인공적으로 만든 백신을 투입함으로써 인체내 면역반응을 유도하는 것을 말합니다.
예를 들어, 홍역 예방접종을 한 아이는 홍역 백신 바이러스와 싸운 경험을 얻게 됩니다. 그러므로 나중에 홍역 바이러스에 감염되면 과거의 경험 때문에 단기간에 면역체계가 활성화되어 바이러스를 죽일 수 있는 다량의 항체를 신속히(48~72 시간 이내) 생성하여 체내에서 바이러스가 증식하지 못하게 하거나 이를 제거하여 홍역에 걸리지 않게 됩니다. 그러나 홍역 예방접종을 받지 않은 아이는 홍역 바이러스와 싸워본 경험이 없으므로 이러한 항체를 만들어 바이러스를 제거할 때 까지 최소한 3~4주가 필요하게 되며 이 3~4주의 과정 동안 홍역 바이러스는 우리 몸 안에서 최대한 증식을 하여 신체 조직에 염증을 일으켜 병을 앓게 되는 것입니다. -
백신은 어떻게 만드나요?
우리 몸에서 면역반응이 유도되도록 만든 물질을 백신이라고 하며, 이러한 백신은 일반 화학적 성분의 약과는 달리 세균이나 바이러스 등의 생물체를 조작하여 만든 생물학적 제제입니다. 백신은 크게 사백신과 생백신으로 구분합니다. -
사백신은 어떻게 만드나요?
사백신이란 세균이나 바이러스의 일부분으로 만들었기 때문에 체내에서 증식을 하지 못합니다. 통상적인 사백신 제조방법은 바이러스 또는 세균을 생화학적 순화 과정과 물리적 불활성화 과정을 거쳐 얻어낸 바이러스나 세균 또는 불활성화된 톡소이드를 이용하거나 또는 바이러스나 세균의 표면 성분을 정제하여 다른 물질과 결합시켜 백신으로 이용하고 있습니다. 최근에는 분자 생물학적 기법을 이용하여 다양한 방법으로 특정 항원에 대한 면역력을 유도하는 방법으로 제조되고 있습니다. -
생백신은 어떻게 만드나요?
생백신은 바이러스 또는 세균의 병원성을 약독화시키는 과정으로 제조됩니다. 통상적인 제조방법은 세포를 여러 번 계대 배양을 하는 과정에서 바이러스의 약독화 변이를 유도하거나, 생물 유전학적으로 연관이 깊은 다른 종으로부터 이형 바이러스를 만들어내거나, 또는 온도에 예민한 바이러스 변종을 선택하거나, 또는 숙주 세포 내에서 2종류 이상의 모 바이러스(parental virus)를 동시에 감염시켜 상호간 유전자 재배열을 일으킨 일종의 돌연변이 유전자 재배열 바이러스(reassortant virus)를 선택하는 방법 등으로 만듭니다.
최근 분자 생물학적 기법을 이용한 바이러스 유전자의 해독으로 염기 서열(DNA sequence)이 밝혀짐으로 해서 유전자 특정 부위의 염기 서열에 변화가 있으면 병원성이 약해진다는 사실이 밝혀져 바이러스의 병원성에 관련된 특정 유전자의 염기 서열을 유전자 재조합 기법으로 변환시키거나 또는 결손시킨 후 야생 주 바이러스의 유전자에 삽입하여 원하는 약독화된 바이러스 주를 대량 생산하는 전략을 개발 중에 있습니다. 유전자 재조합을 이용한 또 다른 방법은 병원성이 거의 없는 것으로 알려진 바이러스를 운반체(vector, carrier)로 사용하여 운반체 바이러스 유전자에 면역성을 원하는 바이러스의 유전자를 삽입하는 방법이 있습니다. -
백신접종으로 어떤 전염병을 예방할 수 있나요?
전염병 유행은 인류 역사에 많은 영향을 미쳤습니다. 사람에서 사람으로 병이 옮겨지는 결핵, 홍역, 천연두, 수두, 백일해, 볼거리, 인플루엔자, 소아마비 등은 오늘날 현대 사회에서 가장 잘 알려진 전염병으로, 이들 중 결핵과 인플루엔자를 제외하고는 한번 감염되면 일생 동안 면역력을 얻게 됩니다. 그 결과 이러한 병들은 주로 어린이들에게 유행하는 전염병이 되었으며 18세기 영국의 에드워드 젠너(Edward Jenner)에 의하여 시작된 우두접종은 현대에 와서 인위적인 방법으로 전염병을 예방하는 보편적인 방법이 되었습니다. 소아들을 대상으로 한 대규모 예방접종 사업은 선진국에서 백신으로 예방이 가능한 전염병(vaccine preventable disease, VPD)들을 퇴치하는데 기여하고 있으며, 가까운 미래에 AIDS, 결핵, 급성호흡기감염, 설사병 등에 효과가 있는 백신이 개발된다면 수백만명의 어린이들의 생명을 더 구할 수 있을 것입니다.세계보건기구(WHO/EPI)는 세계 모든 나라들이 소아마비, 디프테리아, 백일해, 파상풍, 홍역, B형 간염 등 6개 소아 전염병에 대하여 예방접종을 하여야 하고, 결핵이 유행하는 나라에서는 반드시 BCG 접종이 필요하며, 황열이 창궐하는 나라에서는 황열 백신접종이 필요하다고 권장하고 있습니다.
그러나 매년 새로 태어나는 1억 3천만명의 신생아 중 9천만명은 빈곤국가에서 태어나고 있으며, 이들 중 1/3 인 약 3백만명의 어린이들은 현재 선진국에서 사용하는 기본 백신 조차 접종받지 못하여 사망하고 있습니다. 이러한 배경에서 세계보건기구는 백신개발을 위한 기술 혁신, 예방접종 시스템 개선, 예방접종 사업 등을 가속화하기 위하여 2000년의 시작과 함께 '이 지구상에 모든 사람은 백신으로 예방 가능한 질환으로부터 보호되어야 한다' 라는 사명 선언을 하였습니다.
-
동시 접종할 수 있는 백신과 동시 접종이 안되는 경우 접종 간격을 알고 싶습니다.
2가지 이상의 불활성화 사백신이나 또는 사백신과 생백신을 접종할 때에는 접종 간격이 필요치 않습니다. 그러나 동시 접종에 대하여 충분한 연구가 되지 않은 2가지 이상의 생백신을 접종할 때에는 상호 항체 형성 면역능력의 간섭을 방지하고, 이상반응의 발생 여부를 충분히 관찰하기 위하여 4주간의 간격을 두고 접종하는 것이 좋습니다. MMR 백신과 수두 백신은 동시 접종할 수 있습니다. 경구용 폴리오 백신은 MMR 백신도 동시 접종할 수 있습니다. -
예방 접종 후 마사지를 하는 것이 더 좋은지요?
일반적으로 근육주사 후 약물의 흡수를 위하여 주사부위를 마사지하는 것과 같은 맥락으로 생각되지만 예방 접종 후 마사지가 면역 효과에 영향을 미치는지에 대한 연구는 없습니다. 그러나 DTwP(전세포 DTP) 백신의 경우에는 접종 후 마사지를 하는 것이 국소 통증과 발열의 빈도는 높았으나 면역원성이 좋은 것으로 나타났습니다. -
아기가 감기가 걸린 경우에는 예방 접종을 미루어야 하나요?
열이 없는 가벼운 감기의 경우 접종을 미룰 필요가 없습니다. 단, 심한 급성 장염을 앓고 있거나 호흡 곤란 등을 보일 때, 고열(체온 38.5℃ 이상)이 있을 때에는 연기합니다. -
미숙아로 태어난 아기는 언제부터 예방 접종을 하여야 하나요?
미숙아를 포함하여 출생시 체중이 적은 모든 신생아도 다른 정상 신생아와 마찬가지로 출생 후 월령에 따라 접종 하여야 합니다. 예를 들어, 분만 예정일이 5월 1일이나 재태연령 34주인 3월 18일에 태어난 미숙아라도 특별히 심각한 건강상의 문제가 없다면(인공 호흡을하고 있는 등) 생후 1개월 이내인 4월 18일 이전에 BCG 접종을 시작으로 5월 18일에 DTaP(개량 UP), 폴리오 백신 등의 예방 접종을 하도록 합니다. 그러나 생후 2개월이 지나도록 신생아실에 입원하고 있는 상태라면, Map 백신은 생후2개월에, 폴리오 백신은 퇴원 시에 접종하도록 합니다. 단, B형 간염 백신의 경우에는 출생 체중이 2kg 미만인 미숙0loll서는 체중이 2kg 이상이 되거나, 생후 2개월까지 기다렸다가 다른 백신과 함께 접종하도록 합니다. -
고열 등으로 예방 접종을 연기한 경우에 언제 접종하여야 하나요?
증상이 경하고 이전에 건강한 소아의 경우에는 2~3일간 관찰하여 열이 없으면 접종 합니다. -
중이염으로 항생제를 먹고 있는데 예방 접종을 미루어야 하나요?
항생제 복용과 예방접종은 관계가 없습니다. 중이염이 심하여 통증과 열이 있는 경우에는 연기하는 것이 좋습니다. -
예방접종 심의위원회에 대하여 알고 싶습니다.
예방접종 심의위원회는 보건복지부 장관의 자문에 응하여 예방접종을 시행하여야 할 전염병의 지정과 예방접종의 실시 기준·방법 및 예방접종으로 인한 피해 보상을 심의하고 예방 접종 후 피해 발생시 고의 또는 과실 유무를 조사하는 기능을 가지고 있습니다(전염병 예방법 제 10조의 2: 예방접종 심의위원회). 예방접종 심의위원회는 1994년 8월에 신설되었으며, 구성과 운영 등에 관한 필요한 사항은 대통령령으로 정하고, 현재 보건복지부 공무원, 내과 전문의, 소아과 전문의, 예방의학 전문의, 시민단체 대표 및 변호사 등 15명으로 구성되어 있습니다. -
생후 2개월에DTaP(개량 DTP), 폴리오와 B형 간염 백신을 동시 접종을 하지 못하고 DTaP와 폴리오 백신을 접종하였을 경우 4주 후에 B형 간염 백신을 접종하면 되는지요?
대한소아과학회에서는 생후 2개월에 DtaP, 폴리오와 B형 간염 백신을 동시 접종하는 것을 추천하고 있습니다. 그러나 DTaP와 폴리오 백신을 접종하였을 경우 B형 간염 백신은 접종 간격을 두지 않고 언제든지 접종할 수 있습니다. -
11개월된 아기로 가와사끼병으로 면역글로불린 주사를 맞았습니다. MMR 백신이나 수두 백신을 접종은 언제쯤 해야 하나요?
가와사끼병으로 정맥용 면역글로불린 주사를 맞은 경우에는 11개월 후에 MMR 백신을, 5개월 후에 수두 백신 접종을 하여야 합니다. -
형이 백혈병으로 화학요법을 받고 있습니다. 14개월된 동생에게 MMR 백신을 접종할 수 있는지요?
접종해도 됩니다. 그러나 경구용 폴리오 백신은 접종해서는 안됩니다.

백신에 대한 기본정보
우리 나라는 아직 결핵 감염 위험률이 높아서 소아에서 새로운 감염이 계속 발생하고 있으므로, 소아의 치명적인 뇌수막염, 속립성 결핵을 예방하기 위해서 BCG 접종을 철저히 실시해 나가야 하고 가능한 어릴 때 접종을 받도록 최대한 노력하여야 합니다. 그 동안 시행해오던 초등학교 6학년 아동을 대상으로 한 BCG 재접종은 폐결핵의 추가 예방 효과가 미미하고, WHO에서도 재접종 정책을 중단할 것을 권장하여 1997년부터 이를 시행하지 않고 있습니다. 다만 초등학교 1학년을 대상으로 실시하는 미접종자에 대한 접종은 당분간 계속 시행하고 있습니다.
접종 대상자
접종 대상자는 모든 영유아입니다. 표준 접종시기는 생후 4주 이내에 접종을 권장하고, 늦어도 첫 번째 생일 이전까지는 접종을 받도록 권장합니다. 영유아기 미접종 아동은 초등학교 1학년 아동에 접종 기록을 확인하고 접종합니다. 투베르쿨린 반응 음성자를 대상으로 실시해온 BCG 재접종은 1997년 1월 1일부터 시행하지 않고 폐지하였습니다.
결핵 백신
BCG 백신의 실제 폐결핵 예방효과는 다소 의문시 되지만 5세 미만의 소아 뇌막염이나 속립성 결핵 등의 전신 침습성 결핵의 예방효과를 기대하고 있습니다. 결핵 퇴치를 위한 국가 예방 사업 덕분으로 유병률이 감소되고 있으나 1995년 감염 위험률이 0.48%로 아직 신생아를 대상으로 하는 BCG 예방접종 사업이 필요한 실정입니다. 그동안 피내접종 백신(French 주, Copenhagen주) 방식과 경피접종 방식의 BCG 백신(Tokyo 주)이 일본으로부터 도입되어 혼용되고 있습니다. 피내접종은 정확한 접종량을 조절할 수 있는 가장 좋은 접종방법이지만 훈련된 기술과 접종 후 피부에 나타나는 흉터 때문에 접종을 기피하는 경향이 있습니다. 반면 경피접종은 접종방법이 비교적 용이하며 피부의 흉터도 다소 적다는 이점이 있지만 투여량을 조정할 수 없고 가격이 비싸다는 단점이 있습니다. 또한 Tokyo 균주는 일본이외에 다른 나라들에서의 임상 경험 자료가 많지 않습니다.
BCG 백신 부작용
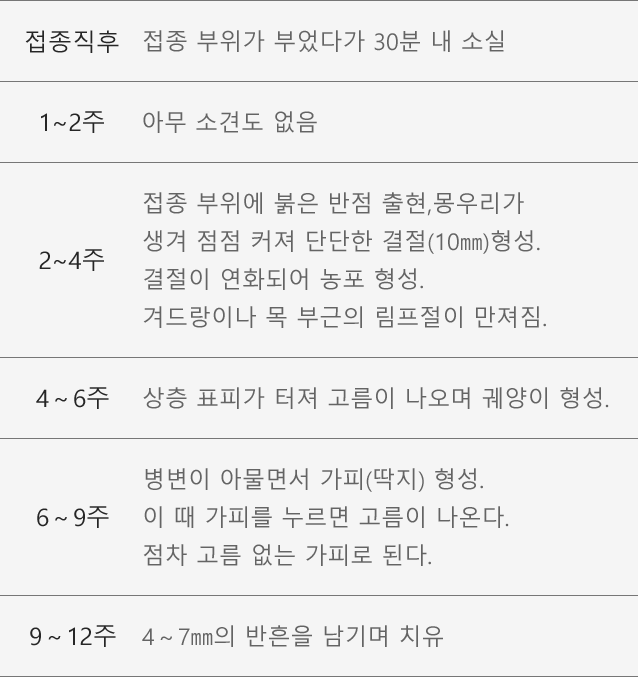
접종 후 국소 염증 반응으로 접종 부위의 조직의 파괴로 병변이 형성되고 BCG 균의 침범으로 소속 림프절이 커지게 되는데 이는 모두 흔히 관찰되는 정상 경과입니다. 접종부위에 생긴 농양은 치료를 하지 않아도 자연 치유됩니다. 고름이 많이 나오면 일반적인 소독으로 충분하고 접종부위가 습하지 않도록 통풍을 유지하는 것이 좋습니다.
2. 부작용 조치 방법BCG 림프절염에 대한 치료법은 단순 관찰에서부터, 배농, 항결핵제 복용, 수술과 항결핵제 복용까지 여러 방법이 추천됩니다. 누공이 형성된 림프절염의 경우 배농과 함께 항결핵제를 병변 부위에 직접 주입하며, 유착되지 않은 림프절염은 거의 대부분 자연 치유되기 때문에 별다른 치료가 필요 없습니다. 화농성 림프절염의 치료는 염증이 터지기 전에 구멍이 넓은 주사침으로 배농시킨 다음 리팜피신(RFP) 용액을 1~2회 주입해 주며, 항결핵제 복용은 하지 않습니다. BCG 접종에 따른 림프절염은 폐결핵과 무관하므로 X-선 검진은 필요치 않습니다.
BCG 부작용 치료비 지원
BCG 골염 및 전신성 BCG 감염증과 같은 중증 부작용을 제외한 기타 부작용은
예방접종피해국가보상 대상에 해당하지 않습니다.
단, BCG 접종에 의한 화농성 림프절염의 경우
다음과 같은 원칙으로 본인 부담 진료비를 보상합니다.
- 국가결핵관리사업의 일환으로 공급되는 BCG를 표준 접종 지침에 따라 접종한 뒤에 발생한 부작용
- 보건소에 부작용 발생 사실을 신고한 경우
- 표준 치료법으로 권장하는 절개 및 배농 치료를 받은 경우
- 전신 마취에 의한 외과적 수술이나 항결핵제의 복용은 지원 범위에 포함하지 않습니다
백신에 대한 기본정보
B형 간염은 발생 빈도가 높을 뿐만 아니라 간경변증이나 간암으로 진행되기 때문에 전 세계적으로 매우 중요한 보건 문제이며 현재 지구상에는 약 3억5천만명의 B형 간염 바이러스(HBV) 보유자가 있고, 2000년경에는 4억명의 HBV 보유자가 발생할 것으로 예상하고 있습니다. 현재 매년 100~150만명이 B형 간염으로 사망하고 있습니다. B형 간염에 감염되는 나이가 어릴수록 만성화할 위험이 높아지는 것으로 알려지고 있습니다. 영아기에 감염되면 90~95%가 HBV 만성 보유자(chronic carrier)가되지만 성인에 감염되면 10% 정도만이 만성 보유자가 됩니다. 또한, HBsAg 양성인 모체에서 태어나는 신생아는 20%가 감염되고 감염된 신생아의 90% 정도가 만성 보유자가 됩니다. 모체가 HBsAg 및 HBeAg 양성인 경우에는 감염 확률이 70~90%에 이르는 것으로 알려져 있습니다. 우리 나라는 1980년대 B형 간염 바이러스 표면항원(HBsAg) 양성률이 7~8% 이었으나, 1990년대 도시 지역의 연구, 최근 5년간 임신부를 대상으로 조사한 연구와 헌혈액의 HBsAg 양성률 추이를 보면 과거에비해 감소한 것을알 수 있습니다. 우리 나라와 같이 B형 간염 감염률이나 표면항원 양성률이 높은 나라에서는 신생아기의 감염이 가장 주된 전파 경로입니다.
B 형 간염 예방접종
주산기(perinatal) B형 간염 감염의 예방- 임신 초기의 모체에게 HBsAg 검사를 권장합니다.
- HBsAg 양성 모체에서 태어난 신생아는 출생 후 12시간 내에 B형 간염 인면역글로불린(HBIG)을 주사하고 동시에 B형 간염 예방접종을 시작할 것을 권장합니다.
- 모체의 HBsAg 검사 결과를 알 수 없을 때에는 HBsAg이 양성인 산모에 준해서 백신을 접종합니다.
성인에 대해서는 고위험 집단을 중심으로 예방접종을 실시합니다.
B 형 간염 백신 종류
B형 간염 백신은 크게 바이러스 보유자의 혈장을 원료로 하여 제조한 백신(혈장백신)과 유전자재조합 방식으로 합성한 백신(유전자 재조합 백신)으로 구분합니다. 현재까지의 연구 결과를 종합하여 보면 혈장 백신이나 유전자 재조합 백신 모두 접종 후 90% 이상에서 예방 가능한 항체를 획득할 수 있습니다. 유전자 재조합 백신이 혈장 백신보다 항체가의 기하평균치가 약간 낮으나 항체양전율과 예방효과는 비슷하다. 예방 가능한 항체가는 적어도 10mIU/㎖ 이상이되어야 하므로 10mIU/㎖을 항체양전의 기준으로 정하고 있습니다.
B 형 간염 백신 접종 대상 및 시기
1. 접종대상- B형 간염 바이러스 보유자의 가족
- 혈액제제를 자주 수혈받아야 되는 환자
- 혈액 투석을 받는 환자
- 주사용 약물 중독자
- 의료기관 종사자
- 수용 시설의 수용자 및 근무자
2. 표준 접종 시기
-
모체의 HBsAg 검사 결과가 양성이거나 검사 결과를 알지 못하는 경우에는 출생 직후 12시간 이내에 접종을 시작합니다.
※HBsAg이 양성인 경우 HBIG 0.5㎖를출생후 12시간 이내에 투여합니다. - 모체의 HBsAg 검사 결과가 음성인 경우에는 생후 1~2개월에 접종을 시작하여도 됩니다.
B 형 간염 백신 접종전후 항체검사와 재접종
1. 접종전후 항체 검사의 일반 지침은 다음과 같습니다.
- 접종 전에 일률적인 항체검사는 추천하지 않습니다.
- 현재 사용되고 있는 B형 간염 백신은 바이러스 보유자에게 특별한 해를 끼치지는 않지만 아무런 효과도 없습니다.
- 이미 B형 간염에 대한 항체를 보유하고 있는 사람에 대한 예방접종은 필요가 없지만 예방접종이 해를 끼치지는 않습니다.
- 건강한 소아나 성인에 대해서 B형간염 예방접종 후 면역 획득 여부를 알아보기 위한 일률적인 항체 검사는 추천하지 않습니다.
-
다음의 경우에는3회 접종 후 1~3 개월이 지난 뒤에 반드시 항체 검사를 하고 그 결과에 따라서 적절한 조치를 할 것을 권장합니다.
- 혈액 투석을 받는 경우
- HBsAg 양성 모체에서 출생한 영아
- 상처로 인한 B형 간염 바이러스(HBV) 감염이 의심되는 경우
- HIV 감염자
2. 재접종을 하는 경우
-
고위험군을 대상으로 3회 접종 후에도 음성인 경우 재접종을 시행하며 재접종을 하는 경우에는 다음의 두 가지 방법 중에서 선택합니다.
- 1~3회의 접종을 1개월 간격으로 실시하고 매회 접종때 마다 항체 검사를 실시하면서접종하는 방법
- 1~2개월 간격으로 3회를 재접종하고 3회 접종 완료 후 항체 검사를 하는 방법 - 3회 재접종 후에도 항체가가 10mIU/㎖ 미만일 경우에는 무반응군으로 판단하고 추가의 접종은 실시하지 않습니다.
B 형 간염 백신 추가접종
건강한 소아나 성인에 대해서는 일률적인 추가 접종을 추천하지 않습니다. B형 간염의 예방에 추가 접종이 도움이 될 수 있다는 것은 이론적인 측면에 기초하여 제시된 것으로 실제로 만성 B형 간염 발생과 간암을 줄일 수 있는 지에 관해서는 향후 대규모의 대조군 연구가 필요합니다. 전문가들의 공통적인 입장은 정상인에게는 추가 접종을 권장하고 있지 않습니다. 따라서, 추가 접종이 B형 간염의 발생을 줄일 수 있다는 증거가 제시될 때까지는 건강한 소아나 성인에 대한 일률적인 추가 접종을 추천하지 않습니다. 그러나 특수한 경우 예를 들어 혈액 투석 환자에서는 매년 항체 검사를 시행한 후 항체가 없어지거나 10mIU/㎖ 이하이면 추가접종을 하여야 합니다.
특수 상황에서의 B형 간염 백신 접종
1. 2kg 이하의 미숙아
2㎏ 이하의 미숙아는 출생시 접종하는 경우 항체양전율이 낮다는 보고가 있어, 모체가 HBsAg 양성이 아닐 경우 2㎏ 이상 될 때 접종하는 것을 권장합니다.
2. 임신
임신이나 수유는 B형 간염 예방접종의 금기 사항이 되지 않는다. B형 간염 백신은 사백신으로 전염성이 없기 때문에 태아에영향을 미치지 않습니다.
3. 주사 바늘 찔림 등의 사고로 B 형 간염 바이러스에 노출된 경우
B 형 간염 백신 부작용
- 경한 부작용으로 접종 부위의 통증, 발열 등이 보고되고 있으나, 위약(placebo)를 주사한 경우보다 통계적으로 부작용 발생이 많지 않습니다.
- 혈장 유래 백신의 심한 부작용으로 Guillain-Barr Syndrome이 보고된 바 있습니다.
백신에 대한 기본정보
디프테리아, 파상풍, 백일해 혼합백신(DPT)을 적극적으로 접종하면서 1960년대 이후 전 세계적인 대유행은 없어졌거나, 크게 감소하는 추세를 보이고 있습니다. 그러나, 최근 질환 발생 감소에 따른 자연 면역 획득이 감소되고, 백신 부작용에 의한 접종 기피현상 및 백신 공급의 차질 등으로 디프테리아가 러시아 지역을 중심으로 인접 신생국가에서 재유행을 일으킨 적이 있습니다. 우리 나라에서는 최근 디프테리아와 파상풍 환자의 발생 보고는 없으나, 백일해는 산발적인 환자 발생이 계속되고 있습니다. 1995년에 우리 나라 인구의 디프테리아 면역력을 조사한 결과에 의하면 예방접종이 본격적으로 도입되기 전에 출생한 30대 이상 성인은 대부분 디프테리아에 대한 면역력을 가지고 있습니다. 또한, 10세 미만에서는 영유아기 예방접종의 효과로 면역이 유지되고 있었으나 10세 중반부터 20대 후반까지는 면역력이 소실된 인구의 비율이 높았습니다.
과거 70년대에는 전세포 DTP 백신을 접종하였으나 전세계적으로 부작용 발생이 문제가 되어 접종을 기피하는 사태가 일어나 백일해 유행을 경험한 적이 있습니다. 당시 개원의의 약 44% 만이 DTP 백신을 접종한 것으로 나타났으며 의사 부모 모두 DTP 백신 접종을 기피하였습니다. 이러한 배경에서 좀 더 안전한 백신에 대한 사회적 요구가 있었으며 1977년 백일해균의 병원성과 직접 관련이 있는 것으로 밝혀진 항원인 PT(pertussis toxin)와 FHA(filamentous hemagglutinin)를 분리하는데 성공하여 1989년 이를 이용한 최초의 개량형 DTP 백신 (DTaP- aP - acellular 로 표기)이 일본에서 개발되어 1981년 부터 사용되었습니다.
국내에서는 1982년부터 일본에서 개발한 DTaP 백신을 도입하였는데 지난 20여년간 DTaP 백신을 사용하였지만 아직까지 이 백신에 대한 효능이나 면역원성, 안전성, 부작용에 대한 자료를 확인한 국내 임상 자료가 없습니다. DTaP 백신의 aP 성분 원료를 국내에서 생산하지 못하고 전량 일본에서 수입되고 있으며 1998년에는 백신 공급에 차질이 일어난 적이 있습니다. 국내에서 사용해온 백신의 실제 효능이나 안전성에 대한 임상 자료가 공식적으로 확인한 바 없이 지난 10여년 간 사용되고 있습니다. 최근 이 백신을 접종하고 4명의 영유아가 시간적인 연관성을 갖고 사망한 사건은 이 백신의 안전성에 대하여 불안감을 일으키게 되었으며 결국은 사회문제로 언론매체에서 다뤄진 적이 있습니다. 한편 미국이나 유럽등지에서는 전세포 DTP 백신의 부작용에 대한 우려에도 불구하고 acellular pertussis 백신의 면역원성이 충분하지 못할 것이라는 우려 때문에 전세포DPT 백신을 계속 사용하여 왔습니다. 그러나 꾸준히 DTaP 백신을 개발하여 지난10여년간 다양한항원을 함유한 DTaP 백신이 개발되어 임상시험을 통한 백신의 효능과 안전성이 확인되었고, 1992년부터 구성 항원이 다른 몇 종류의 DTaP 백신을 본격적으로 사용하기 시작하고 있습니다.
디프테리아, 백일해, 파상풍 백신
개량 DPT 백신(DTaP 또는 PDT)
1977년 일본의 Sato 등이 백일해 항원 중 병의 원인에 직접적 연관이 있는 PT(pertussis toxin)와 FHA(filamentous hemagglutinin)의 분리에 성공한 후 이를 이용한 최초의 개량 백일해(aP) 백신이 개발된 후 1981년 부터 일본에서 사용되기 시작하면서 거의 동시에 국내에 도입되어 사용되고 있습니다. 최근 일본, 스웨덴, 영국, 이태리 등지에서 여러 종류의 개량 aP 백신(2가지 이상의 성분으로 5가지까지)의 효율성과 안전성 연구가 진행되었거나 진행 중인데 예방 효과는 36~97%로 다양하다. aP의 성분으로는 PT(perussis toxoid), FHA(filamentous hemagglutinin)의 2가지 항원 이외에 pertactin (69-Kd outer membrane protein), agglutinogen 등이 첨가된 백신들이 개발되어 PT와 FHA외에 다른 항원들이 포함된 DTaP에 대한 효율성 연구가 더 필요하다. 1996년 8월 FDA는 PT, FHA의 2가지 항원만 이용한 Biken의 개량 DTaP 혼합백신을 2개월부터 접종할 수 있도록 인가하였습니다
디프테리아, 백일해, 파상풍 백신 접종 대상 및 시기
1. 접종 대상
DTaP 백신은 태어나는 모든 영유아를 대상으로 접종합니다.
2. 접종 시기
생후 2개월 부터 3회의 기초 접종을 시작합니다.
추가 접종은 생후 15~18개월 사이, 4~6세, 14~16세에 접종합니다.
디프테리아, 백일해, 파상풍 백신 부작용
- 홍반, 경결 등의 국소 부작용이 나타날 수 있습니다. 접종 부위에 수 주 동안 몽우리가 만져질 수 있습니다.
- 드물지만 접종 부위에 무균성 농양이 나타납니다.
- 발열, 졸림, 보챔, 식욕 부진 등의 가벼운 전신 부작용이 생길 수 있으나 자연 소멸되고, 대증 치료로 쉽게 치유됩니다.
- DTaP 예방접종과 관련한 발열, 보챔 등을 완화하기 위해서 아세트아미노펜을 처방하는 경우가 많은데, 열성경련의 소인이 있는 아동의 경련 예방에도 유용한 것으로 알려져 있습니다.
- 접종 후 24시간 이상이 지나서 생기는 발열이나 24시간 이상 지속되는 발열은 DTaP 예방접종의 부작용과 무관한 경우가 많으므로 원인 규명을 할 필요가 있습니다.
- 보다 심한 부작용인 40.5℃ 이상의 발열, 3시간 이상 심하게 보채는 경우, 허탈, 경련 등은 드물게 발생합니다.
디프테리아, 백일해, 파상풍 백신 접종 후 사망과 백신과의 인과관계
1998년에 발생한DTaP 백신을 접종한 영유아의 사망이 백신과 인과관계에 대하여 보건복지부 예방접종 심의위원회에서는 이백신 접종 후 나타난 사망을 포함한 이상반응에 대하여 다음 몇 가지 사실에 대하여 조사하였습니다.
첫째, 과연 이들이 실제 DTaP 백신을 정확히 접종한 사실이 있는가? 만약 있다면 어떠한 방법으로 확인할 수있었는가?
둘째, 이들에 대한 과거 출산기록이나 출산 시 병력이나 과거병력에 대하여 정보를 얻을 수 있는가? 있다면 어떠한 방법으로 얻을 수 있었는가?
셋째, 이들에서 나타난 사망을 포함한 이상증상이 기타 다른 의학적 원인에 의한 것으로 설명이 가능한가?
넷째, 유사한 이상증상이 백신 접종을 하지 않은 경우에도 발생할 수있는 가?
다섯째, 같은 Lot의 백신을 접종한 다른 소아에서 유사한 증상이 얼마나 발생하였는가? 등에 대하여 조사를 시도하였습니다.
이러한 질문들에 대한 자료를 얻기 위해서는 영유아 사망원인과 관련된 기본적인 역학 자료가 있어야 하며 예방접종과 관련된 모든 기록, 개개인의 출산력 병력 등에 대한 자료가 충실하게 기록 보존 되어야 할 뿐만 아니라 이런 자료의 이용이 용이하여야 하지만 국내 사정은 이 모든 것들이 제대로 갖추어 있지 못한 형편입니다. 1994년 대만에서도 DTaP 백신 접종 후 영유아가 사망한 사건이 발생하였지만 영유아 돌연사망증후군(SIDS)과 DTaP 백신과의 인과관계에 대한 조사가 있었습니다. DTaP 백신을 접종한 영유아의 사망이 백신과는 상관없이 다만 우연한 시간적인 연속성 때문에 발견된 것인지 실제로 백신이 사망에 직접 또는 간접적인 원인이 되었는지에 대하여 어떤 긍정적인 또는 부정적인 결론도 내리지 못했습니다.
백신에 대한 기본정보
폴리오는 장바이러스(enterovirus)과에 속하는 폴리오 바이러스에 의한 급성 감염으로 가볍게 앓고 지나가기도 하지만 영구적인 장애(소아마비)를 남기기도 합니다. WHO의 추정에 의하면 폴리오 바이러스 감염에 의한 소아미비는 현재까지 세계적으로 1~2억명에 달한다고 합니다. 백신이 널리 보급된 후 환자 발생이 급격히 줄어들어 우리나라는 1984년 이후 폴리오 발생 보고가 없으나, 아직 일부 열대, 아열대 지방에서는 폴리오 환자가 계속 발생하고 있습니다. 하지만 폴리오가 박멸되었던 서유럽 등에서 간혹 환자 발생이 보고되고 있어서 전세계적으로 박멸되기 전까지 철저한 예방접종을 실시하지 않으면 재유행할 수 있는 가능성을 보이고 있습니다. 또한 소아마비 생백신에 의한 마비가 발견됨에 따라 유럽을 비롯한 미국 등 의료선진국에서는 사백신 (eIPV)을 사용하고 있습니다.
소아마비 생백신은 면역결핍환자에서 소아마비를 일으킬 수 있기 때문에 환자 자신을 물론 이러한 환자와 같이생활하는 정상 소아에게도 접종 금기로 되어있습니다. 경구로 투여된 약독화 백신 바이러스가 장내에서 번식하는 과정에서 돌연변이(back mutation)를 일으켜 신경독력을 회복하는 경우가 발생하며 특히 폴리오바이러스 3형에 의하여 일어난다. 이러한 돌연변이가 일어날 확률은 처음접종 시에는 70-140만 도즈 중 1명, 그 이후에는 250만-350만 도즈 접종 시 1명의 빈도로 나타나리라 예상하고 있습니다. 미국의 조사에 의하면 자국내 소아마비 환자가 사라진 이후경구용 소아마비 백신에 의한 마비가 1년에 약 8-10명 정도가 보고 되었다고 합니다. 국내의 경구용 소아마비 백신이 연건 약 500만 도즈 정도가 소비되는 것으로 추정할 때 1-2명의 백신에 의한 마비가 발생할 것으로 추정됩니다. 이러한 이유로 이미소아마비의 발생 보고가 없는 선진국에서는 경구용 백신에 의한 마비를 줄이기 위하여 면역원성이 강화된 사백신(eIPV)를 단독 또는 생백신과 혼합하여 접종하고 있는 실정입니다.
소아마비 폴리오 백신
폴리오 백신에는 경구용 백신(OPV)과 주사용 백신(IPV 또는 eIPV)의 두 가지 종류가 있습니다. OPV는 미국을 비롯한 대부분의 나라에서 사용하고 있으며, IPV 특히 새로 개발된eIPV(enhanced inactivated polio vaccine)는 프랑스, 스웨덴, 네덜란드, 핀란드 등 33개국에서 접종하고 있다. 우리 나라는 OPV만 사용하고 있습니다.
1. 경구용 폴리오 백신(OPV)
폴리오 바이러스 Ⅰ형, Ⅱ형, Ⅲ형을 모두 포함한3가 경구용 폴리오백신(TOPV)은 1962년 카나다, 1963년 미국에서 각각 개발되었습니다. 대부분의 경우에 OPV는 1회 접종으로 면역력을 가지게 되나 폴리오바이러스 Ⅰ형, Ⅱ형, Ⅲ형 모두에 대한 장기 면역(long-term immunity)을 획득하기 위해서 여러 차례 접종하고 있습니다. OPV는 장내 면역(intestinal immunity)을 유도하여 폴리오바이러스에 재감염되는 것을 막아줍니다. 그러나, 드물게 백신에 의한 마비가 보고되고 있다. 미국의 연구 결과에 의하면 OPV에 의한 마비는 1년에 8~9명이 발생하고 있습니다. 또한, OPV는 냉동 상태로 운반 및 보관하여야 하며, 녹인 후에는 10℃ 이하에서 보관하며 30일 이내에 사용하여야 하는 어려운 점이 있습니다.
1. 주사용 폴리오 백신(IPV, eIPV)
피하 주사로 접종하는 주사용 소아마비 백신(IPV)는 1955년 미국에서 개발되어서 널리 쓰이다가 1963년 경구용 생백신(OPV)이 개발된 이후에는 많이 사용되지 않았습니다. 그러나, 유럽에서 효능이 강화된 주사용 소아마비 백신(eIPV)이 개발되고, OPV를 접종할 수 없는 면역결핍환자가 늘어나면서 다시 사용되고 있습니다. 더욱이 주사용 백신은 먹는 생백신과는 달리 접종 후 마비를 일으킬 위험성이 없습니다. 그러나 먹는 백신에 비해 가격이 비싸고 주사를 하여야 하는 번거로움이 있습니다.
폴리오 백신 접종 대상 및 접종 시기
1. 접종 대상
폴리오 백신은 태어나는 모든 영유아를 대상으로 접종합니다.
1. 접종 시기
생후 2개월부터3회의 기초 접종을 시작합니다.
보충 접종(supplementary immunization)은 4~6세에 1회 합니다.
※ 18개월의 접종은 1997년부터 폐지 하였습니다.
폴리오 백신 부작용
- OPV에 의한 마비성 소아마비가 일어날 수 있습니다. 백신 바이러스가 장내 번식과정에서 신경독성을 다시 갖게 되어 생기며, 피접종자는 type 3이, 접촉자는 type 2가 주로 관여합니다.
- 미국의 경우 1년에 평균 8~9명(250만 dose에 1명꼴)의 OPV에 의한 마비가 발생하고 있으나, 아직 국내에서는 OPV에 의한 마비가 보고되지 않고 있습니다.
- IPV는 아직까지 심각한부작용이 보고된 바 없습니다.
폴리오 백신 금기 사항 및 주의해서 접종해야 하는 경우
1. 임신
OPV 또는 IPV가 임신 중의 여성이나 태아에 영향을 미친다는 확실한 증거는 없으나 임신 중의 여성에게는 가급적 접종을 피하는 것이 좋습니다.
그러나, 폴리오 예방접종을 한 번도 받지 않은 임신부가 폴리오 유행 지역으로 여행해야 하는 등 즉각적인 면역력 획득이 필요한 경우에는 OPV를 접종하는 것을 추천합니다.
1. 면역 결핍
면역결핍 환자나 가족에 대해서는 OPV 접종를 하여서는 안되고 IPV를 접종하여야 합니다.
백신에 대한 기본정보
홍역은 홍역바이러스 감염에 의한 소아의 급성 발진성 질환입니다. 발열, 기침, 결막염, 홍반상 구진성 발진과 구강의 Koplik 반점을 특징으로 하며, 전염력이 매우 강하여 가족 내 접촉시 감수성이 있는 경우 약 90%에서 감염되고, 불현성 감염은 거의 없습니다. 홍역은 개발도상국에서 소아 이환과 사망의 중요한 부분을 차지하고 있으며, 세계적으로 매년 450여만 명이 발생하고 90~200만 명 이상이 사망하는 것으로 추산되고 있다. 우리 나라에서는 1960년대 초에 홍역단독백신, 1970년대 후반에 홍역-볼거리-풍진 혼합백신(MMR)이 소개되어 예방접종을 시작한 후 발생빈도가 현저히 감소하였으나 1989~90년과 1993~94년에 홍역 유행이 발생하여 예방접종지침 개선의 필요성이 제기되었으며 2002년도에는 전국적인 홍역 대유행으로 초중생 약 500만명을 대상으로 전국적인 대규모 집단접종이 시행되었습니다.
볼거리(유행성이하선염)는 볼거리 바이러스 감염에 의한 급성 질환으로 이하선(귀밑샘)에 염증을 수반한다. 홍역이나 수두보다 전염력이 약하며 약 30%에서 불현성감염이 일어나며 일생에 한번 감염되어 병을 앓거나 불현성 감염의 형태로 평생 면역을 획득하지만, 1~2%에서 재감염이 발생하기도 합니다. 성인이 감염되면 증상이 더 심하며 부고환-고환염(epididymo-orchitis)이 발생하면 불임이 될 수도 있습니다.
풍진은 풍진 바이러스 감염에 의한 급성 질환으로 미열, 두통, 발진, 전신 쇠약감, 결막염, 림프절 병증 등의 증상을 보이는 비교적 가벼운 질환으로 임상적으로 별 관심을 가져오지 않았다. 그러나, 임신 초기에 풍진에 감염되면 그 산모로부터 태어나는 신생아에게 선천성 백내장을 일으킬 수 있다는 보고가 있은 후 많은 사람들이 관심을 갖기 시작하였습니다. 최근 1995~96년에 중고등학생(특히 남학생)에서 큰 유행이 있었습니다.
MMR 백신
홍역, 볼거리, 풍진은 여러 가지 종류의 바이러스주가 백신 생산에 사용되고 있습니다. 홍역은 Edmonston, Schwartz, Moraten, AIK-C, Edmonston- Zagreb, Tanabe 등이 사용되어왔으며 볼거리는 Jeryl Lynn-B, Urabe, Hoshino, Rubini 등이 사용되었으며 풍진은 RA27/3, Takahashi, Matsuura 등이 사용되고 있습니다.
MMR 백신 접종 대상 및 시기
1. 접종 대상
- MMR 백신은 모든 영유아를 대상으로 접종 합니다.
- 풍진 단독 백신은 여자 고등학교 1학년생을 대상으로 접종 합니다.
1. 접종 시기
- MMR 백신은 첫 돌이 지난 후에 접종하는 것을 추천하며 홍역 단독백신의 경우에도 동일합니다.
- 홍역이 유행하고 있을 때에는 생후6개월 이후부터 홍역 단독 백신을 접종할 수 있다. 그러나, 만 1세 이전에 접종한 홍역백신은 항체 양전율이 낮으므로 홍역이 유행하지 않는 시기에 만 1세 미만의 아동에 대한 홍역 단독 백신 접종은 추천하지 않습니다.
- 만 1세 이전에 홍역 단독 백신을 접종한 경우에는 12~15개월에 MMR 백신을 다시 접종해야 합니다.
MMR백신 부작용
예방접종 후의 가벼운 부작용으로 발열, 일과성 발적(rash), 가려움증, 자반증(purpura) 등이 있습니다. 풍진 단독 백신을 성인들에게 접종할 경우 소아의 경우 보다 관절통, 일과성 관절염이 자주 나타나는 것으로 알려져 있는데, 남자보다 사춘기 이후의 여자들에서 더 흔하다. 과거에 홍역, 볼거리, 풍진을 앓았거나, 예방접종을 맞은 경우에 부작용발생이 증가한다는 보고는 없습니다.
백신에 대한 기본정보
일본 뇌염은 1980년대부터 적극적인 예방 접종과 모기 박멸을 위한 방역사업 등으로 인하여 환자 발생이 많이 감소하였습니다. 1982년 1,197명이 발생하고 이중 55명이 사망한 것이 마지막 대유행이었으며 1985년 예방접종사업을 확대하여서 만3~15세의 소아 연령층을 대상으로 95~100%의 접종률을 유지하였다. 이러한 노력으로 1985년부터 환자 발생이 급격히 감소하였고 1994년까지 10년간 18명의 환자가 신고 되었습니다. 일본뇌염 환자의 연령 분포를 보면 과거 유행 시기에는 대부분 3~15세의 소아 연령층에서 발생하였습니다. 그 이유로는 성인층에 비하여 일본뇌염 바이러스에 대한 면역 수준이 낮아 감수성이 높기 때문이다. 일반적으로 모체 면역에 의한 예방은 생후 6개월까지 기대할 수 있으며, 그 이후에는 모체 면역이 소실되어 감수성이 증가합니다. 일본의 자료에 의하면 예방 접종이 시작된 후 1980년대에는 3세 이하의 발생은 없는 것으로 나타나고 있습니다.
일본 뇌염 백신
세계적으로 일본뇌염 백신은 2 종류의 불활화 백신(쥐뇌조직 유래 백신, 햄스터신장세포 유래 백신)과 약독화 백신이 있다. 백신에 사용되는 바이러스주는 Nakayama주, Beijing주, P3주와 SA14-14-2주가 있습니다.
1. 불활성화 쥐뇌조직(mouse brain) 유래 백신
불활화 쥐뇌조직 유래 백신은 백신 주를 쥐뇌조직에서 배양하여 뇌조직액을 균질화한 다음 원심분리를 비롯한 여러 단계의 화학적 물리적 정제 처리단계를 거쳐 제조 됩니다.
쥐뇌조직 단백질 (Myelin Basic Protein)
쥐의 뇌조직에 함유되어 있는 중추신경계의 단백질인 MBP(myelin basic protein)는 동물 실험에서 실험적 알레르기성 뇌척수막염(experimental allergic encephalitis)을 일으키는 항원 물질로 밝혀져 있습니다. MBP는 중추신경계 전체 단백질 중 약 30%를 차지하고 있는데 백신 제조과정에서 정제 과정을 거치지만 미량의 MBP가 포함될 가능성이 있습니다.
1. 세포배양 약독화 생백신 SA14-14-2
중국에서 개발된 약독화 생백신은 1954년 Culex pipens 유충에서 분리된 SA14주를 선조 바이러스로 하고 있으며 여러 차례 연속 세포배양을 거쳐 신경독력이 사라진 백신 SA14-14-2주를 개발하여 사용되고 있습니다.
일본 뇌염 백신 접종 대상 및 시기
1. 불활성화 사백신(Nakayama주)
-
기본접종: 12~36개월에 해당하는 모든 건강한 소아
7~14일 간격으로 2회 접종
12개월 후 3차 접종(접종회수 3회) - 추가접종: 6세, 12세(접종회수 2회)
2. 약독화 생백신(SA14-14-2주)
-
기본접종: 12~24개월에 해당하는 모든 건강한 소아 1회 접종
12개월 후 2차 접종(접종회수 2회) -
재접종: 6세(접종회수 1회)
처음 기본접종인 경우에는 유행 시기 2개월 전에 접종
추가접종이나 재접종은 연중 아무 때나 접종
일본 뇌염 백신 부작용
일본뇌염 백신과 관련된 중추신경계 부작용은1965~73년 동안 일본에서 조사한 결과에 의하면 뇌염, 뇌증, 경련, 말초신경병변 등이 2백~3백만 접종에 1예 정도로 발생하였으며 사망하는 경우는 1천만 접종에 1명으로 나타나 있습니다. 1992년 일본에서 백신을 접종한 6세 된 여아와 5세된 남아에서 접종 후 14일, 17일에 각각 급성파종성 뇌척수막염이 발병한 예가 있다. 국내에서 일본뇌염 백신의 전반적인 부작용을 조사한 인용할만한 자료는 없습니다. 1994년 5월에 일본뇌염 백신 접종후 과민반응에 의하여 2명이 사망한 사건이 발생하였고 이후로 전국적인 일본뇌염 백신 접종과 관련된 부작용 사례들이 보고 되었습니다. 이 중 3예는 접종 후 15~30일이 경과한 다음 뇌증의 임상경과를 보이다가 2명이 사망하였으며, 1예는 자기공명촬영상 급성파종성 뇌척수막염소견이 나타났습니다.
1. 불활성화 사백신
국소 부작용으로 발적, 종창, 통증, 드믈게 전신 담마진, 혈관부종
전신 부작용으로 발열, 오한, 두통, 권태감
드물게 중추신경계 부작용.
2. 약독화 생백신
국소 부작용으로 발적, 종창, 통증
전신 부작용으로 발열, 보챔, 발진, 구토
백신 및 예방접종에 관한 정보
백신 및 예방접종에 대한정보는 대한소아과학회 감염분과위원회에서 발행하는 예방접종지침서와 소아과학회지에 실리는 감염위원회보고에서 얻을 수 있으며, 기타 외국의 백신 관련 인터넷 사이트나 외국의 관련 학회지에서 얻을 수 있습니다. 이외 제품 설명서를통하여 백신에 대한 정보를 얻을 수도 있습니다. 이밖에 백신과 예방접종에 대한 자세한 정보를 얻을 수 있는 외국기관으로는 다음과 같은 곳이 있습니다.
Pediatrics: American Academy of Pediatrics의Committee on Infectious Diseases(COID)
http://www.aap.org/default.htm
AAP News: COID
http://www.aapnews.org/
Morbidity and Mortality Weekly Report(MMWR): Centers for Disease Conrtol and Prevention(CDC)
http://www.cdc.gov/mmwr/
Official package inserts, Physicians' Desk Reference(PDR)
http://www.druginfonet.com/official.htm
Health Information for International Travel: CDC, annually
http://www.cdc.gov/travel/index.htm
Control of Communicable Diseases in Man: American Public Health Association
http://www.sph.uth.tmc.edu:8055/sa/courses/phs_4998_holguin.htm
Guide for Adult Immunization: American College of Physicians
http://www.acpm.org/adult.htm
Information System(VIS) of the National Immunization Program: CDC and FDA
http://www.cdc.gov/nip/